קרצינומה של תאי הבסיס
Basal cell carcinoma
קרצינומת תאי בסיס BCC
מהי קרצינומה של תאי בסיס?
קרצינומה של תאי בסיס (BCC) היא הצורה הנפוצה ביותר של סרטן העור. בדרך כלל נובעת כתוצאה מחשיפה מצטברת לאור אולטרה סגול (UV), ולכן נמצא אותה לעתים קרובות באזורי העור החשופים לאור השמש.
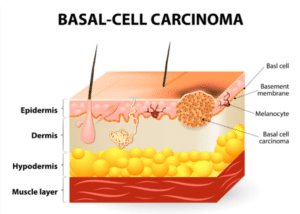
שכבת העור העליונה, האפידרמיס, מורכבת בעיקר מתאי בסיס, תאי קשקש, ומלנוציטים.
תאי הבסיס הם קטנים ועגולים ויש להם תפקיד קריטי בשמירה על רקמת העור; הֵם ממוקמים בחלק התחתון של האפידרמיס ולעתים קרובות מכונים "שומרי הסף", בשל מיקומם ותפקידם. תאי בסיס משתכפלים כל הזמן כדי לייצר תאי עור חדשים ואילו נדחפים אל פני העור כדי לחדש את שכבת העור. תהליך זה חיוני לתחזוקת העור, תיקון נזקים וריפוי פצעים.
כאשר תאי בסיס גדלים ללא שליטה והופכים לסרטניים, הם מתפתחים ל-BCC. סוג זה של סרטן עור גדל לאט יחסית ובדרך כלל ניתן למגר אותו כאשר מטפלים בו בשלב מוקדם. אבחון מיידי והסרה יכולים למנוע התרחבות כמו גם עיוות בעור. במקרים נדירים, BCC עלול להתפשט אל מעבר שכבת העור ולכן חובה להיבדק ולאבחן בשלב מוקדם.
מהם גורמי הסיכון לפיתוח קרצינומה של תאי בסיס?
חשיפה מוגזמת ללא אמצעי הגנה לקרינה אולטרה סגולה (UV), הן מקרני השמש והן ממנורות שיזוף, היא גורם הסיכון המוביל לפתח קרצינומה של תאי בסיס (BCC). קרינת UV פוגעת ברצפי DNA בתאי בסיס. כאשר ה-DNA ניזוק, קיים סיכון שהוא יתוקן בצורה לא נכונה, במיוחד עם נזק חוזר וחשיפה מצטברת. נזקי ה-DNA מצטברים עם הזמן הן בשל ההזדקנות והן בשל חשיפה מצטברת לUV במהלך הילדות וההתבגרות.
אנשים שעובדים בחוץ או מבלים חלק ניכר משעות הפנאי שלהם בחוץ נמצאים בסיכון מוגבר, במיוחד אם הם לא מוגנים מקרינת UV. כך גם כל מי שמשתמש במכשירי שיזוף. אנשים עם עור בהיר יותר – במיוחד אלה עם עור רגיש שנשרפים בקלות – נמצאים בסיכון הגבוה ביותר מכיוון שהם רגישים יותר לנזקי UV. עם זאת, BCC מתרחש בקרב אנשים מכל גווני העור.
למרות שחשיפה לקרינת UV היא גורם הסיכון העיקרי ל-BCC, קיימים גורמים נוספים:
אנשים שיש להם מערכת חיסונית מוחלשת, עקב מחלה, גיל מתקדם או תרופות, נמצאים בסיכון מוגבר. כך למשל, אנשים שעברו השתלת איברים נמצאים בסיכון מוגבר בשל תרופות לדיכוי מערכת החיסון הנדרשות לקליטה טובה של השתל.
חשיפה לכימיקלים ספציפיים, כמו ארסן (ממי באר למשל), זפת, פחם, חומרים המעלים את הרגישות לשמש, עלולה להגביר את הסיכון ל-BCC.
לסובלים מכוויות קשות או מטיפולי קרינה, יש סיכון מוגבר באזורים המצולקים שנפגעו.
בנוסף, מוטציות גנטיות נדירות, כגון לבקנות או קסרודרמה פיגמנטוסום, יכולות גם הן להגביר את הסיכון ל-BCC. מצבים גנטיים תורשתיים אלה מפחיתים את יכולת התא לתקן DNA שנפגע מקרינת UV.
איך נראית קרצינומה של תאי בסיס?
רוב קרצינומות תאי הבסיס (BCCs) מופיעות על העור במקומות החשופים לקרינה אולטרה סגולה (UV). ל-
BCC יש כמה מאפיינים טיפוסיים, אבל המראה משתנה מאוד, ורופא מומחה צריך לבחון כל גידול חשוד או
חריגות בעור.
BCCs רבים הם בליטות קטנות ומוגבהות או פצעי עור, בצבע אדום, ורוד או לבן פנינה. חלקם עלולים לייצר קרום, לגרד או לדמם ולעתים קרובות הם נחשבים בטעות ל"פצעונים" שקיימים כבר מספר שבועות ואינם נרפאים.
BCC עשוי להיראות כמו:
- פצע פתוח שמדמם, מפריש או בעל קרום ונשאר פתוח למשך מספר שבועות.
- כתם אדום, מורם מעל פני העור או אזור מגורה שעלול לייצר קרום ואף לגרד, אך בדרך כלל אינו כואב.
- בליטה בצבע ורוד, אדום, לבן פנינה או שקוף.
- גידול ורוד עם גבול מוגבה ושקע מרכזי בעל קרום.
- אזור דמוי צלקת, לבן, צהוב או שעווה, לעתים קרובות עם קצה לא מוגדר.
- צמיחת עור בצבע כהה יותר (פיגמנטית; נפוץ יותר בעור כהה מאשר בעור בהיר).
- נגע מכויב, כלומר חלק מהעור שמכסה את הגידול נראה כפצע פתוח שאינו נרפא.
התמונות למטה משקפות את השונות במראה של BCC. התמונות נועדו לעזור לך לזהות אזורים על העור שמחייבים התייעצות עם מומחה לרפואת עור. מאגר תמונות זה אינו ממצה, ורופא העור הוא שיקבע אם יש חשד לקצינומה של תאי בסיס.
כיצד מאבחנים קרצינומה של תאי בסיס?
אם אתה או הרופא שלך חושדים שיש לך קרצינומה של תאי בסיס (BCC), תופנה לרופא עור, שהוא רופא המתמחה במחלות עור. רופא העור יברר את ההיסטוריה הרפואית, יבצע בדיקה גופנית, יבחן בקפידה את האזור.ים החשוד.ים ויחליט אם יש צורך לבצע ביופסיית עור. אם יש צורך בביופסיה, תילקח דגימה של האזור החשוד להערכה מיקרוסקופית. לפני הסרת דגימה של הנגע החשוד, סביר להניח שתקבל הרדמה מקומית ולא תחוש בכאב.
לאחר נטילת ביופסיה, היא נשלחת למעבדה כדי שמומחה יוכל לבחון כיצד נראים תאי העור במיקרוסקופ. עבור סרטן העור, המומחים הבודקים את הרקמה נקראים פתולוגים או דרמטו-פתולוגים. ביופסיה היא תנאי הכרחי לאבחון סרטן העור מכיוון שהיא מספקת תשובה ברמת ודאות גבוהה.
כאשר רופא העור (או רופא המשפחה) מקבל את הדו"ח הפתולוגי של הביופסיה, עליו לדון איתך באילו צעדים נוספים יש לנקוט.
אם מתקבלת אבחנה של BCC, יבקש רופא העור לבצע בדיקת עור מלאה כדי לחפש כתמים חשודים אחרים למעקב על בסיס קבוע. המטרה היא למצוא ולהסיר נגעים נוספים לפני שהם הופכים לבעייתיים. אנשים שאובחנו עם BCC נמצאים בסיכון גבוה לסרטני עור נוספים, כולל סרטן עור תאי קשקש ומלנומה.
כיצד קובעים את שלב הקרצינומה של תאי בסיס?
בניגוד לסוגים רבים של סוגי סרטן עם מערכת מדורגת מספרית (שלב 1, 2 וכו'), קרצינומה של תאי בסיס (BCC) מקבלת סיווג ייחודי המבוסס על הסיכוי שסרטן זה עלול לחזור, המכונה גם הסיכון להישנותו. סיווג זה יגדיר את רוב ה-BCC באחת משתי קבוצות: סיכון נמוך או סיכון גבוה. קטגוריה שלישית מתייחסת לBCC מתקדם
(Advanced BCC), כלומר גידול הדורש הליכי טיפול מסובכים יותר מאשר הסרה כירורגית רגילה כדי למגר את המחלה. BCC מתקדם שהתפשט עלול לדרוש אמצעים נוספים, כולל הדמיה, כדי לקבוע את היקף הסרטן.
קרצינומה של תאי בסיס בסיכון נמוך
סוג זה של BCC מבוסס על סיכון נמוך יחסי להישנות. גידולים בסיכון נמוך אלו ממוקמים בדרך כלל באזור הגב או בגפיים וגודלם פחות משני סנטימטר. ל-BCC בסיכון נמוך יש בדרך כלל גבולות מוגדרים היטב. חולים שאובחנו עם BCC בסיכון נמוך אינם מדוכאים חיסונית ולא חוו טיפול קרינה רפואי קודם באזור. הדו"ח הפתולוגי עשוי לעתים קרובות לתאר סוג זה של BCC כגושי או שטחי.
קרצינומה של תאי בסיס בסיכון גבוה
ל-BCC בסיכון גבוה יש סיכון יחסי גבוה יותר להישנות. כל הגידולים החוזרים מסומנים אוטומטית כבעלי סיכון גבוה. אם BCC ממוקם על הגב או כפות הגפיים, סיכון גבוה מצביע על כך שהגודל יהיה גדול משני ס"מ באזורים ספציפיים אלה. לחלופין, BCC בסיכון גבוה יכול להיות בכל גודל כאשר הוא ממוקם על הראש, הצוואר, שוק הרגל או באזור פי הטבעת ואיברי המין. בנוסף, הגבולות של BCC בסיכון גבוה לרוב אינם מוגדרים. חולים שאובחנו עם BCC בסיכון גבוה עשויים להיות מדוכאים חיסונית או חוו טיפול קרינה רפואי קודם באזור. הדו"ח הפתולוגי יתאר לעתים קרובות סוג זה של BCC כבעל דפוס גדילה אגרסיבי.
קרצינומה מתקדמת של תאי בסיס
BCC מתקדם הוא פחות נפוץ (פחות מ-10% מהמקרים), מייצג מחלה נרחבת, כגון מעורבות עצם, תאי עצב או מעורבות של רקמות רכות עמוקות, ודורש יותר שיטות טיפול. הוא התפשט מעבר לשכבת העור, לבלוטות הלימפה או למקום מרוחק בגוף. טכניקות של הדמיה כגון הדמיית תהודה מגנטית (MRI) או סריקת טומוגרפיה ממוחשבת (CT) ילמדו על מידת התפשטות המחלה. לגידולים אלו יש צמיחה פולשנית, הם גדולים יותר, ולעתים ממוקמים באזורים קשים לטיפול.
כיצד מטפלים בקרצינומה של תאי בסיס (BCC)?
המטרה הסופית של טיפול בקרצינומה של תאי בסיס (BCC) היא הסרת הגידול בשלמותו, תוך שמירה מקסימלית על הרקמה הבריאה שסביב הנגע. טכניקות כירורגיות המסירות BCCs הן השיטה היעילה ביותר להשגת ריפוי. החשש המשמעותי ביותר בטיפול כירורגי הוא מהרס רקמות ועיוות עור שעלולים לנבוע מהסרת הנגע יחד עם רקמה בריאה בשולי הסרטן.
הפלסטיקאי ייתן לך תוכנית טיפול מותאמת אישית בהתאם למיקום הגידול ולסיווג. בדרך כלל, ל-BCC יש שיעור נמוך ביותר של גרורות, פחות מ-0.1%, ופרוגנוזה מצוינת. לדוגמה, שיעור ההישרדות ל-5 שנים עבור רוב ה-BCCs המקומיים קרוב ל-100%.
מהן אפשרויות הטיפול בקרצינומה שטחית של תאי בסיס?
- ניתוח (הסרה כירורגית של הגידול) הסרה כירורגית בשיטה הסטנדרטית (לא מוהס) הוא הטיפול הנפוץ ביותר בסרטן עור. הטכניקה המתאימה נבחרת בהתאם לגודל הגידול ומיקומו. הגידול מוצא בשלמותו יחד עם שוליים נוספים ונשלח למעבדה לבדיקה נוספת. במידה וימצאו תאים סרטניים בצמוד לגבולות הניתוחיים, יתבצע בהמשך ניתוח נוסף, עד אשר יתקבלו שוליים נקיים מגידול. השיטה הסטנדרטית מתאימה לגידולים קטנים שלא התפשטו, אך גם גידולים גדולים יכולים להיות מטופלים כירורגית (ייתכן שתידרש השתלת עור). אחוזי הריפוי מעל 95%.
- ניתוחי מוהס (Mohs Surgery) – ניתוח Mohs הוא הטכניקה המועדפת להסרת BCC. מחקרים הראו כי לאחר טיפול, פחות אנשים סובלים מ-BCCs חוזרים אם נעשה שימוש בניתוח Mohs ביחס לכריתה רגילה. במהלך הפרוצדורה הרופא מסיר את הגידול הנראה לעין ובנוסף שוליים מזעריים של רקמה מסביב ומתחת לאזור הגידול. כל שכבת עור שהוסרה נצבעת ונבחנת תחת המיקרוסקופ במעבדה כדי לראות אם נותרו תאים סרטניים בשוליים ובעומק. במידה וכן, תבוצע הסרה של רקמה נוספת לפי המיקום הממופה. התהליך חוזר על עצמו עד אשר לא מזוהים תאים סרטניים. באמצעות ניתוח זה מתאפשרת הפגיעה המינימלית ביותר ברקמה יחד עם השגת אחוזי ריפוי הגבוהים ביותר (99% לגידולים המטופלים לראשונה). טכניקה זו מומלצת לגידולים מסביב לעין, באזור האף, השפתיים, האוזניים, הקרקפת, או אברי המין. כמו כן, ניתוח מוהס משמש כטיפול גם לגידולים אגרסיביים וגדולי מימדים או לגידולים חוזרים. למרות שזו עשויה להיות טכניקה מעולה, היא דורשת מומחה מוסמך ב-Mohs ואינה מתאימה לכל המקרים.
- טיפול בקרינה (רדיותרפיה) קרינה כוללת ריכוז קרן אנרגיה על הגידול. הקרינה העזה תגרום לנזק מסיבי בתוך התאים הסרטניים, שיוביל למותם. סוג זה של טיפול ניתן על ידי מומחה קרינה בבית חולים או במרכז טיפול ועשוי להימשך שישה שבועות או יותר. לוחות הזמנים של טיפולי הקרנות משתנים בין המטופלים, והטיפול יכול להתרחש מדי יום או שניים, עד ארבעה טיפולים בשבוע, בהתאם לכל מקרה. למרות שכריתה כירורגית היא בדרך כלל האופציה הטיפולית הראשונה, טיפול בקרינה עשוי להתאים למטופלים שאינם מתאימים לניתוח. מתאים גם כטיפול נוסף לאחר כריתת BCC אם הסרטן בסיכון גבוה להישנות או מתקדם, או אם נותרה מחלה שארית. הוא אינו מתאים לאנשים שקבלו בתורשה נטייה לסרטן העור מכיוון שהקרינה עלולה לגרום לסרטן.
- הקפאה (קריותרפיה) "Cryo" בטכניקה זו משתמשים כדי להקפיא ולהרוג את הגידול. הטיפול כולל מחזורי הקפאה והפשרה. טכניקה זו מסירה BCC על ידי ריסוס או מגע עם חנקן נוזלי, למשך 30-60 שניות. ניתן לחזור על התהליך לאחר הפסקה להפשרה. חנקן נוזלי הוא מינוס 320 מעלות צלזיוס, טמפרטורה נמוכה מספיק כדי לפגוע ברקמה אנושית רגילה. ניתן להשתמש בטכניקה מהירה זו במקום ניתוח להסרת BCCs קטנים. מטופלים עם BCC קטנים, בסיכון נמוך או שטחיים הם מועמדים מתאימים לטיפול בהקפאה.
- טיפול פוטודינמי בטיפול זה משולבים תכשיר המעלה את הרגישות לאור יחד עם מקור אור, על מנת להרוס את התאים הסרטניים. בחלק הראשון של טכניקה זו, נקבעת תרופה שבהמשך תגרום לרגישות של התאים הסרטניים לאור. דוגמאות לתרופה זו כוללות חומצה aminolevulinic-5 ונתרן פורפימר. לוקח יום או יומיים לתאי הסרטן לספוג את התרופה הגורמת לרגישות תאי הסרטן לאור. לאחר מכן, ממקדים על הנגע אור באורך גל מסוים. תהליך זה יוצר רדיקלים חופשיים רעילים בתוך התאים הסרטניים, הגורמים להרג התאים. טיפול זה מתאים לגידולים שטחיים. אור אינו יכול לחדור לחלוטין לגידולים עמוקים או גדולים, מה שהופך את הטיפול הפוטודינמי לבלתי הולם עבור BCCs בסיכון גבוה או מתקדם.
- תרופות מקומיות על העור בחולים עם BCC בסיכון נמוך או BCC שטחי, או כאשר למטופל יש מספר BCCs באזור מסוים, ניתן להשתמש באחת מ-2 תרופות על העור: 5-fluorouracil או imiquimod. משחות מסוג זה הן אפשרויות חלופיות עבור חולים שאינם יכולים לעבור ניתוח או טיפול קרינתי.
Topical 5-fluorouracil היא שיטה לא פולשנית להרג תאי סרטן עור. המשחה נספגת על ידי התאים הסרטניים, שקולטים 5-fluorouracil כחומר גלם לסינתזה של DNA אך אינן יכולים להשתמש בו והם ימותו עקב החסרה של רכיב קריטי זה.
Imiquimod היא תרופה המפעילה את מערכת החיסון. על ידי יצירת תגובה של מערכת החיסון באתרי עור שבהם הוא נמרח חיצונית, imiquimod מביא למוות של תאים סרטניים. השימוש עשוי להיות מספר פעמים בשבוע למשך עד שישה שבועות, בהתאם למקרה. במקרים מסוימים השימוש ב-imiquimod עלול להימשך זמן רב יותר. העור עלול להגיב עם פריחה, צריבה או כאב בנגע שהגיב.
מהן אפשרויות הטיפול בקרצינומה מתקדמת של תאי בסיס?
שלוש תרופות מאושרות למקרים ספציפיים של BCC מתקדם כאשר הם מתפשטים מקומית, בקשרי לימפה קרובים ו/או גרורתיים. שתי תרופות, vismodegib (Erivedge) ו-sonidegib (Odomzo), מגיעות בצורת גלולות והן מעכבות באופן ממוקד (targeted therapy) צמיחת BCC. תרופות אלו מכונות לעיתים "מעכבי מסלול הקיפוד". תרופה נוספת, cemiplimab (Libtayo), ניתנת באמצעות עירוי תוך ורידי ויעודה להפעיל את מערכת החיסון.
כמוסות Vismodegib (Erivedge) הן תרופות דרך הפה המיועדות לטיפול במבוגרים עם BCC גרורתי, או BCC מתקדם מקומי שחזר לאחר ניתוח, או מבוגרים שאינם מועמדים לניתוח ושאינם מועמדים להקרנות. תרופה זו עוצרת את הצמיחה בתאי BCC. אלו כמוסות הנלקחות מדי יום במינון מומלץ של 150 מ"ג. תופעות הלוואי השכיחות ביותר שדווחו על ידי אנשים הנוטלים תרופה זו הן עצירות, ירידה בתיאבון, שלשולים, עיוות טעם, עייפות, נשירת שיער, נוקשות מפרקים, התכווצויות שרירים, בחילות, הקאות וירידה במשקל. מומים מולדים חמורים או מוות עוברי הם אזהרה הנלווית לתרופה זו. לא ניתן להשתמש בה בהריון או בהנקה, ויש להקפיד על כל האמצעים למניעת הריון.
כמוסות Sonidegib (Odomzo) הן תרופות דרך הפה המיועדות לטיפול בחולים מבוגרים עם BCC מתקדם, BCC מקומי שחזר לאחר ניתוח או טיפול קרינתי או כאלה שאינם מועמדים לניתוח או טיפול בהקרנות. כקודמתה, גם תרופה זו היא תרופה ממוקדת שעוצרת את הצמיחה בתאי BCC. המינון המומלץ הוא 200 מ"ג פעם ביום, נלקח על בטן ריקה, לפחות שעה לפני או שעתיים לאחר הארוחה. תגובות הלוואי השכיחות ביותר שדווחו על ידי אנשים הנוטלים תרופה זו הן כאבי בטן, ירידה בתיאבון, ירידה במשקל, שלשול, עיוות טעם, עייפות, נשירת שיער, כאבי ראש, גירוד, כאבי שרירים, התכווצויות שרירים, בחילות והקאות. מומים מולדים חמורים או מוות עוברי הם אזהרה הנלווית לתרופה זו. לא ניתן להשתמש בה בהריון או בהנקה, ויש להקפיד על כל האמצעים למניעת הריון.
התרופה האימונותרפית cemiplimab (Libtayo) היא תרופה תוך ורידית המיועד לטיפול בחולים עם BCC מתקדם מקומי או BCC גרורתי, אשר טופלו בעבר עם vismodegib או sonidegib, או חולים שתרופות אלו לא התאימו עבורם.
Cemiplimab היא תרופה המיועדת ליצור תגובה של מערכת החיסון לתאי הגידול. תרופה זו מאושרת לסוגים אחרים של סרטן עור וסרטן ריאות של תאים לא קטנים. עבור חולים מסוימים עם BCC מתקדם, טיפול זה עשוי להיות אפשרות הטיפול המומלצת. Cemiplimab ניתן במרפאה או בבית חולים כעירוי תוך ורידי במשך 30 דקות, כל שלושה שבועות עד שנתיים. תגובות הלוואי השכיחות ביותר כוללות פריחה, גירוד, שלשול, עייפות, כאבי שרירים/מפרקים ו/או הפרעה בתפקוד בלוטות אנדוקריניות. אזהרות הנלוות לתרופה זו כוללות אפשרות של תגובות דלקתיות חמורות שעלולות להיות מסכנות חיים, תגובה במהלך העירוי ורעילות לעוברים. לא ניתן להשתמש ב-Cemiplimab בהריון או בהנקה, ויש להקפיד על כל האמצעים למניעת הריון.
ניסויים קליניים
בהתאם לסוג ה-BCC שיש לך, ניסוי קליני עשוי להיפתח להרשמה וראוי לשקול אותו. ניסויים קליניים הם מחקרים ניסיוניים הבודקים גישה או טיפול חדש בהנחיית רופאים. ניסויים אלה הם אופציונליים לחלוטין עבור חולים. אם טיפולים נוכחיים ומאושרים אינם מטפלים ביעילות ב-BCC שלך, ייתכן שכדאי לחקור אפשרויות ניסוי קליני.
מהן תופעות הלוואי של טיפולים לטיפול בקרצינומה של תאי בסיס?
לכל הטיפולים עלולות להיות תופעות לוואי וחשוב לדעת למה לצפות כשמתקדמים בטיפול. להלן תיאורים של תופעות לוואי שכיחות מטיפולים בקרצינומה של תאי בסיס (BCC) ומידע איך לעבוד עם הצוות הרפואי כדי לנהל את תופעות הלוואי הללו.
המונח תופעת לוואי מתייחס לתוצאה הנובעת מטיפול. למרות שרוב האנשים חושבים על תופעת לוואי כעל משהו שלילי, זה יכול להיות משהו חיובי או שלילי. כאן, פשוט נשתמש במונח תופעות לוואי כדי לתאר את הבעיות המכבידות שאתה עלול להתמודד איתם במהלך הטיפול.
תופעות לוואי של ניתוח
ניתוח טומן בחובו סיכונים להופעת תופעות לוואי הן לטווח קצר והן לטווח ארוך. תופעות קצרות טווח של ניתוח כגון דימום או קושי בסגירת הפצע, ככל הנראה יטופלו על ידי הרופא שלך שגם יצייד אותך במידע לאחר הניתוח. סיבוך נוסף לטווח קצר עד ארוך יותר שיכול להתרחש לאחר הניתוח הוא זיהום בפצע.
תופעות לוואי אפשריות אחרות מהניתוח כוללות נזק עצבי חושי, בצקת לימפה ועיוות בעור. נזק עצבי חושי יכול להוביל לחוסר תחושה מקומי, תחושה של סיכות ומחטים, או צריבה או כאב חמור. נזק עצבי מוטורי יכול להתרחש גם, וכתוצאה מכך חולשה או שיתוק. באופן כללי, אם האזור המעורב קטן, נזק עצבי עשוי להשתפר או לחלוף תוך כ-12 חודשים. עם זאת, לפעמים התסמינים הנוירולוגיים נשארים.
לימפאדמה Lymphedema)) היא הצטברות של נוזלים ברקמה הרכה ומופיעה כנפיחות (בצקת לימפה). היא נגרמת כתוצאה מנזק או היעדר בלוטות הלימפה לאחר הסרה כירורגית שלהן. זה יכול להתרחש בטווח הקצר או בטווח הארוך עבור חולים שעברו ניתוח נרחב. טיפול בבצקת לימפה כולל טיפול בעור, עיסוי, חבישה הדוקה ו/או תרגילים.
אתגר מרכזי שנלווה לניתוח ל-BCC מתקדם הוא הפוטנציאל לתוצאות קוסמטיות מכוערות. זה יכול לכלול אובדן או שינוי של צבע העור, סימני תפרים או צלקות מוגזמות. כאשר BCC פולשני מאוד, מידת העיוות יכולה להיות משמעותית. תוכנית שחזור טובה ומעקב עם המנתח חשובים.
תופעות לוואי של טיפול בקרינה
תופעות הלוואי של קרינה מוגבלות לרוב לאזור שהוקרן ויכולות לכלול גירוי בעור, שינויים בצבע העור ואובדן שיער באזור המטופל. אם הטיפול מתרחש באזור הראש או הצוואר, תופעות הלוואי יכולות לכלול פגיעה בבלוטות הרוק, שינויי טעם וקשיי בליעה. עייפות היא תופעת לוואי שכיחה של קרינה שבדרך כלל חולפת.
חשוב לציין גם את העלייה ארוכת הטווח של סרטני עור חדשים באזור שטופל בקרינה כתופעת לוואי שכיחה.
תופעות לוואי של אימונותרפיה – Cemiplimab (Libtayo)
התרופה האימונותרפית cemiplimab (Libtayo) אושרה על ידי ה-FDA לטיפול ב-BCC ונמצאת גם בסל הבריאות בישראל. תרופה זו, הנקראת גם מעכבת מחסום חיסונית (checkpoint inhibitor), מגבירה את כוח הלחימה של מערכת החיסון, דבר שעלול לגרום לתגובות אוטואימוניות ניכרות באיברים שונים: בריאות, בכבד, בעור, במערכת הנוירולוגית, במערכת הלב ובעיניים. בנוסף, עלולה להופיע דלקת במערכת העיכול וכן בעיות הורמונליות הנובעות מפגיעה בבלוטות אנדוקריניות כמו יותרת הכליה, יותרת המוח, בלוטת התריס והלבלב. תגובות שליליות אילו התרחשו בחלק קטן מהמטופלים בניסויים קליניים.
ניהול תופעות הלוואי של אימונותרפיה כרוך בדרך כלל בהפסקת הטיפול כדי לטפל בבעיה. במקרים מתונים משתמשים בקורטיקוסטרואידים כדי להשקיט את המערכת החיסונית, ולאחר מכן ניתן להתחיל מחדש את הטיפול האימונותרפי. במקרים חמורים, ייתכן שיהיה צורך להפסיק את התרופה האימונותרפית. בדרך כלל לא מומלץ להפחית את מינון האימונותרפיה.
מדריך זה להורדה, LIBTAYO® (cemiplimab) יכול לעזור לך לזהות תסמינים ולשתף את הצוות הרפואי כדי לנהל את תופעות הלוואי שלך. אנא שקול להביא דפים אלה לפגישה הבאה שלך.
תופעות לוואי של מעכבי מסלול קיפוד – Sonidegib (Odomzo) ו- Vismodegib (Erivedge)
תופעת הלוואי החשובה ביותר שיש לקחת בחשבון היא רעילות לעובר, מה שאומר שתרופות אלו עלולות לגרום למומים מולדים חמורים או למוות עוברי. חשוב לציין, נשים בעלות פוטנציאל רבייה צריכות להשתמש באמצעי מניעה יעיל במהלך הטיפול ב-sonidegib או vismodegib במהלך הטיפול ובמשך 20 חודשים לאחר המנה האחרונה של sonidegib ו-24 חודשים לאחר המנה האחרונה של vismodegib. מכיוון שניתן למצוא תרופות אלו גם בזרע, גברים צריכים להשתמש בקונדומים כדי להימנע מחשיפה אפשרית לבנות זוג בהריון או לבנות זוג עם פוטנציאל רבייה במהלך הטיפול ובמשך שמונה חודשים לאחר המנה האחרונה של סונדיגיב ושלושה חודשים לאחר סיום הטיפול ב- ויסמודיגיב.
עם תום הטיפולים
כאשר הטיפול הראשוני בקרצינומה של תאי בסיס (BCC) מסתיים, זה בדרך כלל אומר שאין עדות ל-BCC שאריתי. אבל בגלל שסרטן יכול לחזור ולעיתיים קיימת נטייה לסרטני עור, יש לנקוט בצעדים הכרחיים ולהיות ערניים מפני הישנות. בתוך חמש שנים מהטיפול, על פי ההערכות, 30-50% מהחולים עם BCC יפתחו BCC נוסף או סוגים אחרים של סרטן עור כגון מלנומה וסרטן עור תאי קשקש (cSCC).
במהלך חמש השנים הראשונות לאחר סיום הטיפול, יש צורך בבדיקת עור יסודית לפחות פעם בשנה ויתכן אף לעתים קרובות יותר, לפי שיקול דעתו של רופא העור. יש לחזור על בקורות אלו לפחות פעם בשנה לכל החיים החל מהשנה השישית. בהתאם לחומרת ה-BCC הקודם, הדמיה עשויה להיות חלק מהבדיקות.
בנוסף לבדיקות הקליניות, חשוב לערוך בדיקות עצמיות של העור. כמעט מחצית מהאנשים שאובחנו עם סוגים אחרים של סרטן עור גילו בעצמם כתם עור חשוד לפני שהתייעצו עם רופא העור. חשוב ליידע את רופא העור על כל פצע שאינו נרפא או חשוד בדרך אחרת.
יש לנקוט אמצעי זהירות בהגנה מול קרינת השמש, בעיקר קרינת UV, כדי למנוע נזק נוסף ל-DNA בתאי העור: חיפוש צל, לבישת ביגוד מגן, כיסוי ראש ושימוש בקרם הגנה רחב טווח, 30+ SPF. השימוש באמצעי שיזוף (מכונות שיזוף) אסור בתכלית האיסור!
האם ניתן למנוע סרטן עור נוסף בעזרת טיפול תרופתי? נושא זה עדיין נבדק במחקרים קליניים. מומלץ להתעדכן לקבלת מידע מהימן כשהוא הופך זמין.
